В арсенале современного анестезиолога имеется несколько видов обезболивания родов. Но чаще всего применяется именно эпидуральная анестезия. Такой выбор вполне оправдан. Отработанная методика, современные инструменты, применение новых местных обезболивающих веществ и антимикробных препаратов для обработки кожи в месте прокола позволяют сделать этот вид обезболивания широко доступным и достаточно безопасным. В развитых странах эпидуральная анестезия применяется как основной метод обезболивания как при естественных родах, так и при кесаревом сечении. По сравнению с другими методами обезболивания эпидуральная анестезия обладает целым рядом преимуществ.
Во-первых, это эффективный болеутоляющий метод, при котором роженица остается в сознании. Во-вторых, эпидуральная анестезия оказывает расслабляющее воздействие на шейку матки. В-третьих, в случае рассогласованной родовой деятельности, при которой мышечные волокна матки сокращаются не синхронно, она способна оказывать координирующее влияние. Наконец, эпидуральная анестезия, как свидетельствуют практические наблюдения, оказывает минимальное воздействие на ребенка.
Механизм обезболивания
Чтобы понять, как действует эпидуральная анестезия, необходим небольшой экскурс в анатомию.
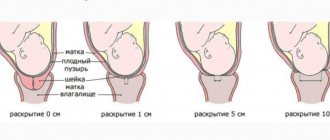
Как известно, спинной мозг расположен в позвоночном канале и окружен несколькими оболочками. От мозга к другим органам тянутся нервы — так называемые корешки спинного мозга. Передние корешки «отвечают» за сокращение скелетных мышц, т.е. за движение, а задние — за чувствительность, в том числе и болевую. Нервы-корешки выходят сквозь твердую мозговую оболочку в эпидуральное пространство
, где они со всех сторон окружены жировой тканью. Именно в это пространство и вводится обезболивающее вещество.
Примечание.
Иногда
эпидуральное пространство
называют перидуральным. Слова «перидуральный» и «эпидуральный» образованы от латинских dura mater — твердая мозговая оболочка, epi- над, peri-около.
Почему же процедура, воздействующая на отдел центральной нервной системы — спинной мозг, относительно безопасна?
- Игла анестезиолога не доходит до спинного мозга и, естественно, не проникает в него.
- Обезболивающее вещество подводится к чувствительным задним корешкам и, если влияет на передние двигательные корешки, то, как правило, незначительно (у рожающей женщины обычно сохраняется способность самостоятельно передвигаться, хотя иногда она может ощущать онемение ног — это зависит от применяемого препарата),
- Обезболивающее вещество, введенное в эпидуральное пространство, поступает в кровь очень медленно. Печень успевает обезвредить лекарство до того, как его концентрация в крови станет чувствительной для ребенка.
Что представляет собой спинальная анестезия?
Операции в области малого таза и ног, требующие обезболивания и в то же время сохранения сознания пациента, проводят под спинальным наркозом. Препарат, вводимый в субарахноидальное пространство, воздействует напрямую на нервные окончания. При этом человек может иногда даже двигать ногами, но не ощущать боль. Показания для процедуры:
- Операция на нижних конечностях.
- Хирургическое вмешательство на органах малого таза.
- Операция на тонком кишечнике.
- Кесарево сечение.
- Осложненные роды.
Если необходимо устранить сильную боль, возникающую при воспалении межпозвоночных дисков, также может использоваться спинальный наркоз.
Для проведения процедуры пациенту предлагают лечь на бок или сесть спиной к анестезиологу и максимально расслабить спину. Голова опускается как можно ниже, плечи расслабляются, спина должна выгнуться наружу колесом, чтобы позвонки торчали «щеткой». Затем делается прокол и медленно вводится небольшое количество анестетика.
Для облегчения схваток роженицам также могут предложить наркоз, но женщинам делается эпидуральная анестезия, так как она не приводит к потере общей чувствительности и расслаблению мышц. При данном виде анестезии в отличии от спинального обезболивания анестезирующее средство вводится в эпидуральное пространство позвоночника, при спинальном наркозе – в субарахноидальное.
Не у всех пациентов после анестезии болит голова, многие люди отмечают, что не было никаких неприятных ощущений ни при операции, ни после нее. Но также есть процент пациентов, которые отмечают появление осложнений:
- Боль в одной ноге, части конечности, чувствующиеся в течение нескольких дней.
- Интенсивные боли в спине.
- Ощущение тяжести и давления на грудной клетке, затруднение вдоха.
- Боль в шее.
- Затруднение движения шеей.
Паралич нижних конечностей встречается крайне редко и только в том случае, если произошли непредвиденные осложнения при операции, у пациента обнаружилась аллергия на вводимый препарат.
Как проводят эпидуральную анестезию
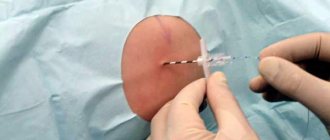
Женщина садится или ложится на бок, выгибает спину (в этом положении, которое иногда сравнивают с позой рассерженной кошки, увеличивается расстояние между остистыми отростками поясничных позвонков — эти отростки выступают по центру спины, и вы можете прощупать их у себя сами; у худощавых людей они хорошо заметны). Перед выполнением прокола производится антибактериальная обработка кожи и ее обезболивание
.
Примечание.
Обезболивание кожи и подкожной клетчатки проводится путем введения анестетика отдельным уколом с помощью тонкой иглы. Но, поскольку введение иглы в эпидуральное пространство по ощущениям сравнимо с обычным уколом, часто эта процедура не обезболивается.
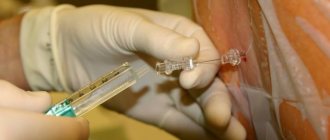
Затем анестезиолог вводит специальную иглу между остистыми отростками соседних позвонков на уровне поясницы. Чтобы убедиться в том, что игла действительно попала в эпидуральное пространство, врач проводит специальную пробу
.
Примечание.
Врач оттягивает поршень шприца на себя, проверяя, не поступает ли в него кровь (это может случиться, если игла попадет в кровеносный сосуд) или спинномозговая жидкость (если игла попала в спинномозговой канал).
Затем внутри иглы пропускают тонкий катетер до уровня тех корешков спинного мозга, которые отвечают за болевую чувствительность органов живота и таза. После этого иглу удаляют, катетер закрепляют на спине при помощи лейкопластыря и устанавливают на нем специальный замок-переходник для введения лекарств. Женщина ложится на спину. Для того, чтобы проверить, правильно ли установлен катетер и нет ли у женщины аллергической реакции на препарат, вводят пробную дозу анестетика. После этого вводится основная доза лекарства. В дальнейшем введение обезболивающего препарата производится порциями — по мере появления боли или с 30-минутными интервалами. Каждый раз перед введением анестетика роженицу осматривает акушер.
Через несколько минут после введения препарата роженица начинает чувствовать тепло и слабость в ногах, схватки становятся безболезненными. Если матка сокращалась неэффективно, то после начала процедуры очень часто устанавливаются нормальные полноценные схватки, ускоряется процесс раскрытия шейки матки. Повышенное артериальное давление на фоне проведения эпидуральной анестезии стабилизируется за счет снятия спазма с мелких сосудов, поэтому этот метод рекомендуется больным артериальной гипертензией, ишемической болезнью и некоторыми видами пороков сердца, почечной недостаточностью. При нормальном уровне артериального давления, чтобы предотвратить его возможное снижение, роженице ставится капельница с безвредными для малыша растворами, увеличивающими объем крови
.
Примечание.
Поддержание уровня артериального давления в организме обеспечивается тонусом сосудов и наполненностью сосудов кровью. Так как в результате проведения эпидуральной анестезии тонус сосудов снижается, остается один способ поддержания артериального давления — введение в кровеносное русло дополнительного объема жидкости.
Перед окончанием первого периода родов обезболивание прекращается: восстановление чувствительности помогает развитию нормальных потуг. В некоторых странах производится обезболивание первого и второго периодов родов, но в России принято обезболивать только первый период. Дело в том, что под воздействием анестетика второй период родов часто удлиняется, что нередко приводит к необходимости хирургического вмешательства. Швы на разрывы или разрез промежности накладываются после введения новой порции анестетика. В течение двух часов после родов молодая мама находится под наблюдением анестезиолога и акушера. Перед переводом женщины в послеродовое отделение катетер удаляют.
Как правило, эпидуральная анестезия проводится при плановой операции кесарева сечения. Заметим, что эпидуральную анестезию, при которой роженица по своему желанию находится в полном сознании, проводят лишь до момента появления малыша. Когда же врачи зашивают разрез, женщине вводят снотворные препараты.
Если женщина боится операции, то ей выполняется эпидуральное обезболивание, после чего ей вводят снотворное еще до начала операции. При этом не требуется искусственная вентиляция легких (как при наркозе), а значит, снижается риск осложнений на легкие. Поэтому такой метод обезболивания рекомендуется курящим, больным хроническим бронхитом, бронхиальной астмой. После окончания операции в эпидуральное пространство вводится раствор наркотического препарата. В результате женщина не ощущает боль в месте разреза шесть — десять часов.
Примечание.
Из эпидурального пространства наркотик поступает в кровь столь медленно и образуется столь низкая его концентрация, что она не оказывает побочного эффекта на малыша, которого прикладывают к груди спустя 10-12 часов после рождения. В некоторых клиниках ребенок прикладывается к груди сразу после рождения еще до ушивания матки, в этом случае наркотик также не оказывает негативного действия на малыша, поскольку он вводится уже после ушивания.
Во время проведения эпидуральной анестезии, а также сутки после родов женщина должна соблюдать постельный режим.
Современные препараты, используемые для анестезии, как правило, не вызывают аллергических реакций, обладают сильным обезболивающим действием, практически безвредны. При родах через естественные родовые пути используются препараты короткого времени действия, при кесаревом сечении — длительного. Основными препаратами являются коротко действующий лидокаин (до 1 часа) и длительно действующий бупивакаин (до 3 часов).
Маршал Клаус, врач:
В последнее десятилетие количество женщин, рожающих с эпидуральной анестезией, стремительно возросло. Развитие и распространение такой формы обезболивания в акушерстве дало неоценимые привилегии тем женщинам, кому требовалось кесарево сечение, так как в этом случае женщина находилась в сознании и следила за происходящим.
В противовес всеобщему согласию насчет положительной роли эпидуральной анестезии во время кесарева сечения существуют различные мнения насчет ее использования в случае со здоровой женщиной, имеющей благоприятный прогноз нормальных физиологических родов. Многие анестезиологи характеризуют эпидуральное обезболивание как «Кадиллак от анестезии».
Они отмечают, что это идеальный способ обезболить женщину на длительный срок, в то время как матка постепенно раскрывается. Иногда медленно прогрессирующие роды ускоряются при постановке «эпидурала». Для женщин, которые считают, что не в состоянии вынести родовую боль, большой удачей является то, что эпидуральная анестезия не только снимает болевые ощущения, но и позволяет женщине находиться в полном сознании.
Множество медицинских публикаций, обсуждающих использование «эпидурала», оценивают его положительно. Вдобавок сарафанное радио от состоявшихся мам к мамам будущим тоже голосует «за». В результате (с учетом того еще, что во многих роддомах и больницах есть круглосуточно дежурящие анестезиологи, обслуживающие родильное отделение) уровень использования эпидуральной анестезии в некоторых медицинских учреждениях превысил 90%.
Противопоказания и осложнения
Проведение эпидуральной анестезии недопустимо при бессознательном состоянии, эклампсии
, нарушении свертываемости крови, гнойных поражениях кожи спины, общем заражении крови (сепсисе), травмах головного и спинного мозга, позвоночника, высоком внутричерепном давлении, мигрени, аллергических реакциях на используемый анестетик.
Примечание.
Эклампсия — тяжелая форма гестоза, сопровождающаяся угрожающими жизни расстройствами: судорогами, артериальной гипертензией, потерей сознания.
Относительными противопоказаниями являются искривление позвоночника и заболевания нервной системы. В этих случаях врач принимает решение об анестезии, исходя из конкретной ситуации.
Иногда во время и после проведения эпидуральной анестезии могут возникнуть осложнения:
- Головная боль. Она обычно появляется на первый-третий день после родов как результат повреждения твердой мозговой оболочки и истечения спинномозговой жидкости в эпидуральное пространство. Боль может продолжаться в течение 1-2 недель, иногда затягивается до 6 недель. Лечение обычно включает постельный режим, успокаивающие и обезболивающие средства, кофеин.
- При нарушении стерильности проведения манипуляции возможно воспаление в месте инъекции, эпидуральном пространстве, оболочках спинного и головного мозга.
- При введении основной дозы препарата вместо эпидурального пространства в спинномозговой канал пациентка может временно потерять способность двигаться. Это состояние продолжается лишь на время действия препарата.
- При введении основной дозы анестетика в кровеносный сосуд может произойти резкое падение артериального давления и нарушение работы сердца.
- Проявления аллергических реакций на используемый препарат.
При правильном проведении анестезии осложнения бывают редко. Следует сказать, что специальные научные исследования влияния эпидуральной анестезии па ребенка не проводились, но практический опыт показывает, что действие эпидуральной анестезии на малыша минимально. Правда, при развитии осложнений, таких как выраженное падение артериального давления, может нарушиться плацентарное кровообращение.
В заключение хочется сказать, что родовая боль — ощущение, позволяющее женщине ориентироваться в том, что с ней происходит, и действовать так, как необходимо в данный момент родов. Следует сказать, что порог чувствительности у разных людей разный, соответственно, и процесс родов женщины ощущают по-разному. Обычная умеренная боль в родах не требует обезболивания(ведь у вас не возникает желания использовать анестезию, чтобы уменьшить боль после тяжелой физической нагрузки). Страх перед болью — реальная психологическая причина возникновения замкнутого круга, в котором боль вызывает страх, а страх усиливает боль. Это нередко становится причиной нарушения родовой деятельности. И лишь в тех случаях, когда боль настолько сильна, что она перекрывает все другие ощущения, или когда применение обезболивания обязательно (например, при кесаревом сечении), вмешательство со стороны анестезиологов действительно необходимо.
Дмитрий Иванчин Анестезиолог-реаниматолог, старший врач оперативного отдела Центра экстренной медицинской помощи Комитета здравоохранения г. Москвы.
Что говорят про эпидуральную анестезию американские анестезиологи?
Недавно на сайте Американского общества анестезиологов появилась страничка о распространенных «мифах» про эпидуральную анестезию. Анестезиолог Палома Толедо изучает вопрос медицинского обезболивания в родах и для своих родов также выбрала этот вид обезболивания.
Ниже мы приводим перевод этой странички. Интересно, что ни одной ссылки на исследование к опровержениям мифов не прилагается. Почему именно врачи-анестезиологи в масс-медиа настаивают на безопасности эпидуральной анестезии для родов, в то время как акушерки и врачи, напрямую не заинтересованные в распространении услуги, относятся к эпидуральной анестезии более настороженно даже не знаем.
Не так давно даже вышла книга американского анестезиолога «Эпидуральная анестезия без чувства вины. Роды без боли», которая наделала много шуму.
Мы решили добавить небольшие комментарии к переводу со ссылками на источники.
картинка
Миф 1: эпидуральная анестезия замедляет роды.
Нет достоверных данных о том, что эпидуральная анестезия (или другие процедуры для обезболивания) замедляют течение родов.
Так как эпидуральная анестезия чаще всего применяется в случае “сложных” родов в противовес легким, некоторые решили представить информацию так, что это эпидуральная анестезия делает роды сложными. Это неправильная интерпретация данных. Напротив, есть некоторые доказательства, что эпидуральная анестезия может, на самом деле, ускорить роды для некоторых женщин, позволяя им расслабиться.
Сейчас можно говорить о том, что обезболивание не имеет значительного влияния на процесс родов.
Комментарий Très bébé Class:
Одна из самых полных баз данных по медицинским исследованиям Cochrane Collaboration располагает обратной информацией. В обзоре про эпидуральную анестезию в родах отмечается, что, как минимум, вторая стадия родов (=потуги) были длиннее у женщин, применявших этот вид обезболивания. О замедлении родов говорит и тот факт, женщины чаще получают стимуляцию во время родов с эпидуральной анестезией.
Кстати, практически все исследования сравнивают не женщин с эпидуральной анестезией и без обезболивания вообще, а женщин с эпидуральной анестезией и женщин с наркотическим обезболиванием.
Нервные окончания в шейке матки, а затем и мышцы тазового дна и влагалища передают сигналы о растяжении тканей, в ответ на которые гипофиз вырабатывает все больше окситоцина, что увеличивает темп родов. Онемение нервов под воздействием эпидуральной анестезии может быть связано с эффектом замедления родов при этом виде обезболивания (по материалам Henci Goer).
С другой стороны, действительно, эпидуральная анестезия может оказаться полезной, если женщина сильно напрягается во время схваток и у нее не получается совладать с болевыми ощущениями. В этом случае эпидуральная анестезия может, действительно, помочь раскрытию.
Миф 2: эпидуральная анестезия ведет к родам при помощи кесарева сечения.
Снова нет достаточных доказательств, что эпидуральная анестезия является причиной родов при помощи кесарева сечения. Женщины, которые получают эпидуральную анестезию, сообщают о более интенсивных болевых ощущениях по сравнению с теми, кто не получает этот вид обезболивания. Такая боль сама по себе может быть маркером необычных родов, которые могут длиться дольше или завершиться кесаревым сечением. У женщин, которые просят эпидуральную анестезию, часто раскрытие идет медленнее, чем обычно, они рожают более крупных детей, они с большей вероятностью получают стимуляцию в родах и чаще всего — это их первые роды.
Комментарий Très bébé Class:
Действительно, достаточных доказательств пока нет, но исследования уже ведутся. Например, обнаружена связь между применением эпидуральной анестезии и количеством родов при помощи кесарева сечения. Там, где врачи применяли этот вид обезболивания менее, чем для 40% женщин, уровень кесаревых сечений был около 10%. И напротив, там, где уровень эпидуральной анестезии в родах был 71-100% уровень кесаревых сечений равнялся 23.4%.
Также была обнаружена связь между положением ребенка в заднем виде и применением эпидуральной анестезии. Однако, действительно, пока неясно, как они взаимосвязаны. Так как роды из такого положения обычно длятся дольше и более болезненны для матери.
Добавить стоит, что эпидуральная анестезия, снижая боль, повышает риск применения вакуум-экстракотора, а, соответственно, и риск серьезных повреждений тканей промежности. Эти повреждения могут причинять женщинам значительный дискомфорт в первые дни и недели после родов.
Миф 3: вы не можете получить эпидуральную анестезию, пока раскрытие не достигнет определенного уровня.
Женщины не должны ждать, пока раскрытие достигнет определенного уровня, прежде чем попросить об эпидуральной анестезии. В соответствии с протоколами Американского Общества Анестезиологов “пациенткам предлагают регионарную анестезию (спинальную или эпидуральную) на латентной фазе родов, если эта услуга возможна, не необходимости привязываться к произвольным стандартам раскрытия шейки матки”. Если женщина в активных родах чувствует себя некомфортно, эпидуральная анестезия — наиболее эффективный метод для обезболивания. Нет медицинских причин ждать до определенного значения раскрытия шейки матки.
Комментарий Très bébé Class:
Исследования (например, вот и вот) показывают, что все-таки время постановки эпидуральной анестезии может быть важным.
Исследование, в котором оказалось. что постановка эпидуральной анестезии до 4 см раскрытия не влияет на ход родов проводилось в сравнении двух групп женщин: одним давали эпидуральную анестезию сразу, как они попросили (даже если раскрытие было меньше 4см), другим сначала давали наркотический анальгетик, а потом, после 4 см, — эпидуральную анестезию. В первой группе было 18% родов при помощи кесарева сечения, вот второй — 21%
Однако нет данных о сравнении с группой женщин без медицинского обезболивания.
Миф 4: Женщины с татуировками на пояснице не могут получить эпидуральную анестезию.
Нет доказательств, что татуировки на пояснице причиняют вред в данной ситуации. Постановка эпидуральной анестезии через чернила татуировки не приведет к попаданию чернил в кровяное русло или спинномозговой канал или не причинит последующих осложнений ни матери, ни ребенку.
Комментарий Très bébé Class:
Есть ощущение, что этот миф здесь только для того, чтобы своей абсурдностью оттенить остальные более весомые аргументы).
Миф 5: Эпидуральная анестезия — это невероятно больно.
Для большинства пациенток самая болезненная часть при постановке эпидуральной анестезии — это заморозка участка поясницы перед тем, как введут катетер, что, действительно, вызывает ощущение жжения или покалывания. Введение катетера для эпидуральной анестезии обычно ощущается просто как давление. Несколько часов или дней после родов некоторые женщины чувствуют дискомфорт в пояснице, в месте, где вводили иголку, но это редко становится проблемой.
Комментарий Très bébé Class:
Здесь как-то смешались боль от постановки анестезии и неприятные ощущения после.
Про после исследования говорят вот что: сильные головные боли в течение нескольких дней — у 0,1% женщин, хронические боли (недели/годы) в спине (18.2% случаев с анестезией и 10.2% случаев без нее), головные (4.6% случаев с анестезией и 2.9% случаев без нее), мигрени (1.9% с анестезией и 1.1% без нее).
Миф 6: Эпидуральная анестезия может стать причиной необратимых медицинских проблем для матери и/или новорожденного.
Серьезные осложнения от эпидуральной анестезии крайне редки. Самый большой риск, с которым встречаются пациентки, заключается в том, что эпидуральная анестезия может подействовать не так эффективно,как хотелось бы. В подобных случаях анестезиолог может увеличить дозу препарата или совершить другие корректировки.
Комментарий Très bébé Class:
Действительно, серьезные необратимые осложнения (конвульсии, сердечный приступ, паралич дыхательных путей и аллергический шок) крайне редки.
Миф 7: Эпидуральная анестезия делает роды менее удовлетворительным опытом для женщины.
Что делает роды значительными и удовлетворительными — субъективно, но важно, что для большинства женщин важно оставаться бдительными, осознавать схватки и участвовать в процессе деторождения. Эпидуральная анестезия не мешает ничему из перечисленного. Исчезновение отвлекающей родовой боли может сделать процесс родов более приятным для многих женщин.
Комментарий Très bébé Class:
Об исследовании того, что делает роды удовлетворительным опытом для женщины мы уже писали. Здорово, когда женщина чувствует поддержку во время родов и имеет возможность участвовать в принятии решения без давления в ту или иную сторону (рожай без анестезии/срочно обезболивайся).
А вот о том, что женщина, которая отказывается от обезболивания, часто воспринимается как мазохистичная, «излишне героическая», неинформированная и «зомбированная» еще нет.
Боль, которая выполняет в родах важную функцию средства для обратной связи, воспринимается как опасность, а эпидуральная анестезия, наоборот, как благо, необходимое всем. В то же время, тело женщины готовится к боли и отвечает на нее: к моменту рождения ребенка у женщины в крови находят в 30 раз более высокое содержание эндорфинов (естественные аналоги опиатов), чем у небеременной женщины. У тех, кому достались долгие и трудные роды уровень эндорфинов поднимается еще выше. (по материалам Henci Goer)
Миф 8: Эпидуральная анестезия делает ребенка заторможенным и мешает грудному вскармливанию.
Некоторые женщины волнуются, что лекарство, которое они получают, может каким-то способом достаться ребенку и сделать его менее способным кормиться грудным молоком. Так как научиться грудному вскармливанию не всегда легко, в большинстве роддомов есть “специалисты по лактации”, которые помогают матерям и новорожденным отработать этот навык. Эпидуральная анестезия, на самом деле, подвергает ребенка наименьшему воздействию лекарств по сравнению с другими методами обезболивания.
Комментарий Très bébé Class:
Здесь опять очень изящно происходит подмена понятий. Действительно, по сравнению с наркотическими анальгетиками, эпидуральная анестезия подвергает ребенка наименьшему воздействию лекарств, а в роддом можно позвать консультанта по грудному вскармливанию и попробовать решить проблемы, связанные с лактацией.
Однако это не отменяет исследований, которые доказывают, что эпидуральная анестезия в родах связана с последующими трудностями в грудном вскармливании.
Миф 9: для эпидуральной анестезии есть временное окошко и оно может закрыться.
Главное требование для постановки эпидуральной анестезии: пациентка может сидеть не двигаясь и ребенок еще не появляется на свет. Кроме этого нет никакого обязательного времени, когда становится “слишком поздно” для проведения процедуры.
Комментарий Très bébé Class:
Обычно врачи предлагают эпидуральную анестезию при раскрытии от 4 см до 7 см. Раньше не делают из-за риска, что схватки станут более редкими, позже — потому что неизвестна индивидуальная чувствительность женщины и высока вероятность оказаться в ситуации, когда пора тужиться, а женщина не чувствует ничего. В России принято снимать эпидуральную анестезию к потугам, но так делают не во всем мире. Некоторые исследования показывают, что снятие анестезии к потугам не снижает количество побочных эффектов (применения щипцов и вакуум-экстрактора).
Миф 10: эпидуральная анестезия гарантирует оптимальное облегчение.
Как и в случае любой медицинской процедуры, каждый человек по-своему реагирует на препараты и иногда недостаточно лекарства вводится в нужное место. Эти случаи редки и когда они происходят, анестезиолог может провести корректировку.
Комментарий Très bébé Class:
Тут нам и добавить нечего. Разве что про забавный (но не для мамы в родах, конечно) эффект домино, когда обезболивается только одна половина тела.
О том, что делать, если у вас уже есть эпидуральная анестезия читайте здесь.
О том, как устроена эпидуральная анестезия — здесь.
Эпидуральная анестезия при родах больно ли
Страх перед неизвестным присутствует всегда. Это одна из причин, почему женщины соглашаются на использование лекарств, устраняющих или уменьшающих родовые страдания. Наиболее безопасным медикаментозным методом, справляющимся с этой задачей, считается эпидуральная анестезия.
Региональное введение препаратов в пространство около позвоночника позволяет женщине оставаться в сознании и при этом не ощущать схватки.
Но больно ли делать эпидуральную анестезию при родах, что собой представляет манипуляция и каковы ее последствия – это сомнения, которые присутствуют в голове каждой беременной.